El síndrome de Marfan (MF) es un trastorno hereditario dominante, relacionado con el tejido conectivo (Mc, 1955). Mutaciones puntuales en el gen FBN1, que codifica para la proteína de la matriz extracelular Fibrilina-1, son las causantes de este síndrome (Dietz et al, 1991). Las mutaciones puntuales provocan una incorrecta e insuficiente deposición de Fibrilina-1 en la matriz, dando lugar a trastornos multisistémicos (Pereira et al. 1997). Entre ellos cabe destacar la progresiva dilatación de la aorta y posterior ruptura (aneurisma) (Pereira, et al. 1997), siendo ésta la mayor causa de muerte entre las personas con este síndrome. Se cree que el síndrome de Marfan afecta a una de cada 5.000 personas y se ha especulado que personas como Michael Phelps, Abraham Lincoln, e incluso Osama Bin Laden padecen o padecieron este síndrome.
Mutaciones puntuales en el gen FBN1, que codifica para la proteína de la matriz extracelular Fibrilina-1, son las causantes del síndrome de Marfan. Imagen: estructura molecular de la proteína FBN1. ProteinDatabase 1LMJ, visualizada con NLG viewers.
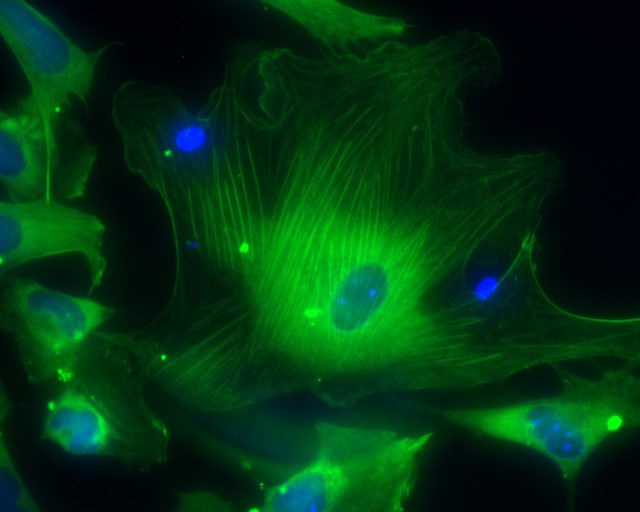
Las células vasculares del músculo liso (VSMC) son las encargadas de generar y secretar la Fibrilina-1 en la matriz extracelular de la túnica media de la aorta (Guyton y Hall, 1997). Las VSMC remodelan la matriz extracelular respondiendo a distintos estímulos y generan matriz extracelular secretando proteínas como la Elastina o Colágeno tipo I, entre otras (Guyton y Hall, 1997). Además, son capaces de degradarla mediante la expresión y secreción de metaloproteinasas de la matriz (MMPs) (Chung et al, 2007). En resumen, en el modelo vascular, las células del musculo liso se encargan de mantener la elasticidad y la cohesión en la aorta (Guyton y Hall, 1997).
Todo este sistema de remodelación de la matriz extracelular en VSMC está regulado por distintas ruta de señalización. Entre las más importantes, destacamos la ruta de señalización de TGF-β. Esta proteína de secreción (TGF-β1) lleva a cabo múltiples funciones en VSMC como control del crecimiento celular, proliferación celular, apoptosis y procesos de diferenciación (Guyton y Hall, 1997). Distintas investigaciones sobre el rol de TGF-β en el modelo de ratón del síndrome de Marfan (Goldstein et al, 1994; Itskovich et al, 2003; Lemaire et al, 2006; Nistala et al, 2010; Holm et al, 2011), han dado lugar a una de las hipótesis más extendidas para explicar el mecanismo de acción de esta citoquina en MF VSMC. Brevemente, en la matriz extracelular TGF-β1 se encuentra inactivo y unido a una proteína de matriz llamada LTBP. Este complejo TGF-β1-LTBP es estabilizado y regulado por la Fibrilina-1. La incorrecta deposición o falta de Fibrilina-1 en la matriz desestabiliza TGF-β1-LTBP, dejando libre, y por lo tanto activo, una mayor cantidad de TGF-β1. Esta citoquina señaliza constantemente mediante sus receptores (TGFBR-1 y TGFBR-2) a las VSMC. La sobreexpresión de TGF-β1 produce apoptosis en MF VSMC y una regulación al alza de la expresión de MMPs (Chung et al, 2007) que se secretan a la matriz. La túnica media de la aorta se va debilitando debido a la pérdida de VSMC y a la degradación de la matriz extracelular, provocando una continua dilatación de la aorta pudiendo llegar a provocar con el tiempo su ruptura (aneurisma) y la muerte.
Las células vasculares del músculo liso son las encargadas de generar y secretar la Fibrilina-1 en la matriz extracelular de la túnica media de la aorta, cuyas mutaciones dan lugar al síndrome de Marfan. Imagen: Células musculares humanas diferenciadas de células madre.
Para investigar la patogénesis de las aneurismas aorticas en pacientes con síndrome de Marfan, generamos el primer modelo vascular humano del síndrome de Marfan a partir de células pluripotentes inducidas (HiPSC ) de pacientes con este trastorno (MF HiPSC ).
Nuestro modelo recrea los 3 distintos orígenes embrionarios de los que provienen las VSMC que están presentes en las distintas partes de la aorta. La aorta ascendente está formada por VSMC derivadas del Mesodermo lateral (LM-SMC). El arco aórtico está formado por VSMC derivadas de las células de la cresta neural (NC-SMC). Por último la aorta descendente o abdominal está formada por VSMC derivadas del Mesodermo Paraxial (PM-SMC). Mediante diferentes protocolos de diferenciación in vitro, somos capaces de diferenciar HiPSC a estos tres distintos orígenes embrionarios de VSMC (Cheung et al, 2014).
Nuestro modelo de diferenciación in vitro de MF VSMC, generado a partir de MF HiPSC de pacientes con las mutaciones dominantes (3725G>A y 2638G>A) en heterocigosis en el gen de la Fibrilina-1 (FBN1), recapitula la patología observada en aortas de pacientes de MF (Granata et al, 2017) y en el modelo de ratón del síndrome de Marfan (Lemaire et al, 2006). Las VSMC generadas mediante diferenciación de MF HiPSC muestran defectos en la deposición y en la acumulación de la Fibrilina-1, degradación de la matriz extracelular, sobreexpresión de TGF-β1 y MMPs e incremento en la apoptosis de las VSMC. Aunque estos efectos se observaron en todas las VSMC provenientes de distintos orígenes embrionarios, son las VSMC derivadas de las células de la cresta neural (NC-SMC), las que presentaron un fenotipo mutante más exacerbado (Granata et al, 2017). Cabe destacar que, más del 90 % de los casos de las aneurismas en pacientes de Marfan se dan en el arco aórtico, justo la zona de la aorta poblada por NC-SMC.
Finalmente, para demostrar que el fenotipo observado en MF VSMC, era debido única y exclusivamente a la mutación específica en la Fibrilina-1, procedimos a corregir la mutación en las líneas de MF HiPSC utilizadas en nuestro modelo vascular “in vitro”.
Mediante la tecnología CRISPR/CAS9 generamos clones de HiPSC en las cuales únicamente el alelo mutante (MF) fue corregido por el alelo “wild type”. Por tanto, convertimos las MF HiPSC en una línea de MF HiPSC corregida para la mutación en FBN1 con el mismo background genético que las MF HiPSC , por lo que cualquier diferencia entre las VSMC derivadas de MF HiPSC y las VSMC derivadas de MF HiPSC corregidas, será debido exclusivamente a esta corrección en el genoma de FBN1 (Granata et al, 2017).
La diferenciación de MF HiPSC corregidas a los 3 distintos orígenes embrionarios de VSMC revirtió el fenotipo observado en MF VSMC al fenotipo normal o “wild type”. Las VSMC derivadas de MF HiPSC corregidas, redujeron los niveles de TGF-β1 y MMPs a niveles normales “wild type” e incrementaron la producción y correcta deposición de Fibrilina-1. Por otro lado, en las VSMC corregidas se redujo significativamente la apoptosis patológica que sufren las MF VSMC.
La inhibición de TGF-β1 en nuestro sistema rescató las anormalidades en la acumulación de Fibrilina-1 y la expresión de metaloproteinasas de la matriz (MMPs). Sin embargo, con este modelo, también demostramos que el mecanismo patológico de apoptosis en MF VSMC no es debido a la ruta de señalización de TGF-β, sino que, es gobernado conjuntamente por la ruta de señalización no canónica de p38 y el factor de transcripción KLF4, siendo ambos posibles targets para nuevas drogas contra la muerte celular de las VSMC en pacientes con síndrome de Marfan.
Para finalizar, este modelo nos permite diseccionar los mecanismos moleculares del síndrome de Marfan en una plataforma humana, que puede ser fácilmente utilizada para testar nuevas drogas.
Artículos relacionados: enfermedades raras, enfermedades poco frecuentes, enfermedades huérfanas, investigación, salud
Fuente: http://revistageneticamedica.com/2017/02/09/modelo-sindrome-marfan/