Sinónimos: Síndrome MRKH
Síndrome de Rokitansky
Prevalencia: 1-5 / 10 000
Herencia: Autosómico dominante o No aplicable
Edad de inicio o aparición: Prenatal, Adolescencia
Resumen
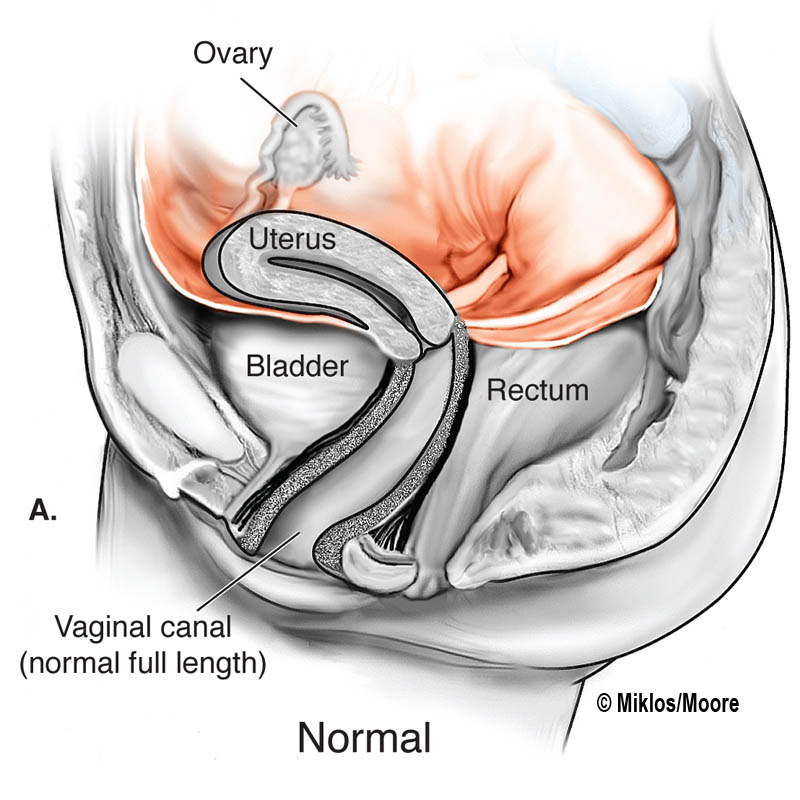
El síndrome de Mayer-Rokitansky-Küster-Hauser (MRKH) describe un espectro de anomalías del conducto mulleriano caracterizado por aplasia congénita del útero y de los 2/3 superiores de la vagina en mujeres que por lo demás son fenotípicamente normales. Se clasifica bien como síndrome de MRKH tipo 1 (correspondiente a aplasia uterovaginal aislada) o como síndrome de MRKH de tipo 2 (aplasia uterovaginal asociada con otras malformaciones) (consulte estos términos).
Epidemiología
El síndrome de MRKH tiene una incidencia global de 1/4.500 niñas nacidas vivas.
Descripción clínica
El síndrome de MRKH se diagnostica a menudo en la adolescencia debido a que el primer síntoma es generalmente una amenorrea primaria en mujeres jóvenes que se presenta por otra parte con un desarrollo normal de las características sexuales secundarias y genitales externos normales. Las pacientes con el síndrome de MRKH tipos 1 y 2 carecen del útero y de los 2/3 superiores de la vagina, lo que en algunos casos conlleva dificultades en las relaciones sexuales. Se puede producir dolor pélvico en aquellas con restos uterinos. Dado que el útero está ausente o no es funcional, las mujeres afectadas no pueden gestar, sin embargo los ovarios son normales y funcionales. Otras malformaciones asociadas observadas en el síndrome de MRKH tipo 2 incluyen anomalías renales (40% de los casos), anomalías esqueléticas (20-25%), afectaciones auditivas (10%), y, ocasionalmente, defectos cardíacos.
Etiología
La etiología exacta es muy poco conocida, a pesar de que el espectro de malformaciones encontradas sugiere un defecto del desarrollo del mesodermo intermedio durante la embriogénesis (al final de la cuarta semana de vida fetal), que conduce a una alteración en el blastema de los somitas cervicotorácicos y los conductos pronéfricos. Hoy en día se sabe que el síndrome de MRKH tiene un origen genético gracias al incremento de las descripciones de casos familiares y a numerosos estudios genéticos ya concluidos. Estos últimos han permitido desvelar varias anomalías cromosómicas asociadas con la enfermedad y se han descrito varios genes candidatos putativos.
Métodos diagnósticos
El cariotipo de las pacientes con MRKH es siempre 46, XX. Los niveles de hormonas son normales, mostrando ovarios normales y funcionales sin hiperandrogenismo. La ecografía transabdominal debe ser la primera prueba a la hora de evaluar a pacientes con sospecha de aplasia uterovaginal. Se puede realizar una RMN para visualizar con claridad la malformación. Además, se deberá realizar una exploración completa (ecografía renal, radiografía de columna, ecografía cardiaca, audiograma) para buscar cualquier malformación asociada.
Diagnóstico diferencial
El diagnóstico diferencial incluye la atresia vaginal aislada, encontrada en diversos síndromes tales como el síndrome de McKusick-Kaufman, el síndrome de insensibilidad a los andrógenos, la aplasia mulleriana y el hiperandrogenismo, y anomalías renales, genitales y del oído medio (consulte estos términos).
Consejo genético
Aunque se sospechaba que el síndrome de MRKH era esporádico, los casos familiares parecen ser heredados de modo autosómico dominante con penetrancia incompleta y expresividad variable, y en estos casos el asesoramiento genético puede resultar beneficioso.
Manejo y tratamiento
El cuidado médico de las pacientes con el síndrome de MRKH requiere el esfuerzo coordinado de pediatras, ginecólogos, cirujanos, endocrinos y psicólogos. El tratamiento, que consiste en la reconstrucción de una neovagina, se puede ofrecer únicamente a las pacientes emocionalmente maduras (alrededor de 17-21 años) al inicio de la etapa sexual activa. El método de Frank (no quirúrgico) requiere la aplicación de dilatadores vaginales en el hoyuelo vaginal durante al menos 20 minutos/día a lo largo de varios meses. Si este método fracasa, se pueden realizar varios procedimientos quirúrgicos para reconstruir una neovagina. El seguimiento clínico y el coito regular son componentes esenciales para un resultado favorable. El apoyo psicológico y el asesoramiento a las mujeres afectadas están muy recomendados y se deberían proporcionar a las pacientes opciones futuras de fertilidad/maternidad (fertilización in vitro de ovocitos propios seguido de subrogación uterina o adopción). Para las malformaciones asociadas con el síndrome de MRKH tipo 2, los cuidados médicos específicos están dirigidos a las anomalías.
Pronóstico
El síndrome de MRKH no es una enfermedad que reduzca la esperanza de vida. Con tratamiento, es posible mantener relaciones sexuales y hay opciones de fertilidad disponibles.
Fuente: Orphanet (Síndrome de Mayer-Rokitansky-Küster-Hauser), revisores expertos: Dr Karine Morcel – última actualización enero 2015.